当科で行なう疾病について
湘南鎌倉総合病院腎臓内科では、腎疾患診療はもとより免疫疾患、および動脈硬化関連疾患(血管疾患)の診療を積極的に行っていることが大きな特徴です。以下に、当院腎臓内科で診療している腎疾患、免疫疾患、常染色体優性多発性のう胞腎・血管疾患の4つについて、それぞれご説明します。
当科では、それぞれの疾患の病態をよく踏まえ、もっともよい治療法を患者さんに提供致します。
また、下肢末梢動脈疾患に対する血管新生療法を含む再生医療にも積極的に取り組んでいます。
腎疾患(腎炎・IgA腎症・腎不全・血液透析・腹膜透析)
免疫疾患(膠原病疾患)
常染色体優性多発性のう胞腎(ADPKD)
血管疾患(全身の動脈硬化関連疾患:腎動脈狭窄症・下肢閉塞性動脈硬化症)
腎疾患
腎疾患のなかで、最も診療頻度が高い腎炎、腎不全(急性および慢性)について説明します。
後に述べる腎動脈狭窄症もその頻度はとても多く、また、腎機能低下の原因となることから、腎疾患の範疇に入ります。
腎炎
腎臓に炎症が生じて、糸球体や尿細管・間質など重要な構造が障害・破壊されていく疾患です。
腎炎は、その発症の時間的経過から、急性腎炎症候群(或いは急性腎炎)(数日から数週以内に)、急速進行性腎炎(数週から数か月の経過で悪化してくるもの)、慢性腎炎症候群(或いは慢性腎炎)(おおむね1年以上の経過)に区別されます。また障害される部位により糸球体腎炎、間質性腎炎、(血管炎)に区別されます。
急性腎炎や急速進行性腎炎では蛋白尿(尿の泡立ち)、血尿(肉眼的あるいは顕微鏡的)、浮腫、高血圧、尿量減少、消化器症状(嘔気や嘔吐、食欲低下)、呼吸器症状(息切れなど)を認め、一般検査では蛋白尿、血尿、腎機能障害などを認めます。
慢性腎炎は、発症早期には自覚症状に乏しく、健診での尿異常や腎機能障害の指摘が唯一の発見契機となる患者さんがほとんどです(70-80%以上)。
慢性腎炎は、発症早期には自覚症状に乏しく、健診での尿異常や腎機能障害の指摘が唯一の発見契機となる患者さんがほとんどです(70-80%以上)。
異常の程度(蛋白尿や血尿の程度)は、必ずしも腎臓組織そのものの障害を反映しないことも当科の検討で明らかになっています。「尿異常が軽微であるから大丈夫」とは必ずしも言えず、やはり組織検査での評価が大切です。当科では積極的に腎生検を行い(年間70-90件)、患者さんの腎炎治療に役立てています。
また、腎疾患は、以前は治療をしても治癒することの少なかった疾患で、慢性に治療を必要とすることがほとんどでしたが、タイプや障害の程度によっては早期発見早期治療により、治癒が期待できるようになりました。
最も重要なことは早期発見のための健康診断での尿検査所見を活用して、早期に腎疾患を発見し治療に結びつけることです。健診での尿異常を指摘されたら、腎臓専門医の診断を受けることが大切です。
腎炎の種類
- 急性腎炎
-
- 急性糸球体腎炎
- 急生尿細管間質性腎炎
- 急速進行性腎炎
-
- ANCA関連腎炎
- 抗基底膜抗体腎炎
- 各種腎炎の比較的急速な増悪
- 慢性腎炎
-
- メサンギウム増殖性腎炎(IgA腎症、非IgA増殖性腎炎)
- 膜性腎症
- 膜性増殖性腎炎
- 巣状糸球体硬化症
- 微小変化型 など
日本人の慢性腎炎のなかで最も頻度の多いものは、メサンギウム増殖性腎炎です。メサンギウム領域の拡大と免疫グロブリンIgAがメサンギウム領域に沈着していることが特徴です。IgA腎症についての詳細は別項で治療法と共に紹介しています。
IgA腎症に関する詳細はこちらから
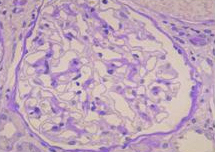
ほぼ正常の糸球体
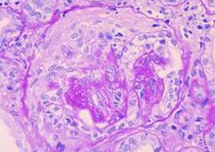
半月体形成性糸球体腎炎の糸球体
腎生検
胃や大腸にポリープを指摘された時には、内視鏡検査を行って組織を採取して良性、悪性の鑑別を組織学的に行います。腎疾患も同様で、蛋白尿/血尿や腎機能のみでは、腎疾患のタイプや障害の程度、治療に対する反応性の予測、腎疾患の予後の推定などを詳細に判断することはできません。適切な診断と治療法選択のためには腎の組織検査が必要で、この検査を腎生検と言います。
当院の腎生検の流れ
外来にて、腎生検の必要性、具体的な検査法、注意すべき点を文書とともに説明致します。
同意いただいた方は、検査入院を予定します。腎生検の検査入院は4泊5日で行います。
木曜日午後入院していただいて、血液検査/尿検査など必要な検査を受けていただき、担当医の問診・診察・入院プラン(腎生検を含めて)の説明を行います。
翌金曜日午後に腎生検を行います。
ベッドにうつ伏せになっていただいて、局所麻酔を用いて痛くないように背中から細い針を穿刺して腎臓組織を採取します。
検査当日は、検査後の出血を予防するためベッド上安静が必要ですが、検査数時間後には寝返りなどは可能となります。
土曜日に担当医師の確認の後、病棟歩行や洗面はOKとなります。
週末は静かに経過を見ていただき、畜尿も行っていただいて月曜日朝まで経過をみます。
腎生検後の出血などの問題がないことを確認して月曜日退院です。
腎生検の結果については、外来にて1-2週後に担当医より行い、入院治療の必要がある方については、改めて治療目的で入院していただくようにしています。
腎生検時に、高度の尿異常(ネフローゼ症候群など)や高度の浮腫、腎障害を認める方は、腎生検後いったん退院せず、そのまま入院を継続して治療を開始する場合もあります。
腎臓は、左右の腎臓合わせて約200万個の糸球体を持っています。
腎生検ではこの糸球体を10-20個程度採取します。
採取された腎組織は、通常の光学顕微鏡に加えて、蛍光顕微鏡、さらには電子顕微鏡も用いて、詳細に腎組織の異常を分析評価します。
これは、腎臓内科スタッフ全員により腎病理カンファレンスの場で行っています。
IgA腎症
IgA腎症とは
成人の慢性糸球体腎炎で最も頻度が高いのがIgA腎症で、慢性腎炎の約40%を占めています。健康診断の時に、尿たんぱくや尿潜血陽性で発見されることがほとんどですが、上気道炎後に肉眼的な血尿を認め発見されることもあります。
症状のことが多く、尿異常をそのまま放置する方もいらっしゃいますが、IgA腎症の問題点は、治療が十分行われない場合には、その約20-30%の方が10-20年の経過で慢性的に腎不全に進行することです。腎生検では、メサンギウム細胞や基質の増加を呈し、この部分に免疫グロブリンのIgAが優位に沈着していることで診断されます。
IgA腎症の治療
IgA腎症の治療は、腎生検結果(組織障害度)、血圧、腎機能、尿たんぱく量をもとに判断し、薬物治療を開始します。抗血小板薬やARB(アンギオテンシン受容体拮抗薬、ACE(アンギオテンシン変換酵素)阻害薬、塩分制限などが治療の基本です。腎機能障害の程度に応じてたんぱく制限や運動制限なども行われます。
従来、IgA腎症は尿所見が改善しても、完全に治ることがまれな疾患でしたが、現在では、早期診断とARBやステロイドなどによる治療介入により完全に疾患が治癒する場合が増えてきています。また、ARBは単独で治療に用いられても、血圧を改善させ尿たんぱくを減少させるのみでなく、実際にIgA腎症の障害組織までをも修復することが我々の検討で明らかとなりました(Ohtake T et al: Hypertens Res 31: 387-394, 2008)
当科では、積極的にARBやステロイド(プレドニン)治療を行っています。3日間のステロイドパルス療法(点滴)+プレドニン20mg/日内服による治療プロトコルで約1年間のステロイド治療を行っています。
現在までのこのプロトコルによる治療成績は以下の通りです。現在までこのプロトコルにより24例の方の治療を行いました。その結果、血清クレアチニン値は下記の表に示すように、上昇はほとんど認めず、蛋白尿は治療により減少し、その後も減少したまま経過しています。また、この治療法ではステロイド使用量が少なめであるため、副作用はほとんど認めません。腎機能が悪化するかどうかを予測する因子としては、治療開始時の血清クレアチニン値が高値の場合、またステロイド治療開始1年後の蛋白尿が改善している場合には、完治も期待できます。血尿または蛋白尿がわかった時点でなるべく早く腎臓内科外来を受診することが重要と考えられます。
| 治療開始前 | 治療開始1年後 | 観察終了時 | |
|---|---|---|---|
| 血清クレアチニン(mg/dl) | 1.18±0.47 | 1.25±0.48 | 1.33±0.64 |
| 1日尿蛋白(g/day) | 2.38±1.06 | 0.56±0.39 | 0.52±0.39 |
ステロイドパルス療法の詳細
5%ぶどう糖液500ml+メチルプレドニソロン1000mg+へパリン5000単位を1日目から3日間連日点滴します。1回あたり約3時間で点滴します。
腎不全
腎機能が高度に低下すると腎不全とよばれます。急性腎不全は、急激な腎機能の低下によって、腎不全症状や体液異常を呈します。原因によっては他の臓器の不全を合併し、多臓器不全の形で急性腎不全を呈することもあります。慢性の腎臓病(chronic kidney disease: CKD)は腎機能に応じて段階別に以下のように分けられています。
| CKD | 糸球体濾過値(GFR) | 血清クレアチニン値 |
|---|---|---|
| Stage 1 | 90以上 | – |
| Stage 2 | 60-90 | – |
| Stage 3 | 30-60 | 1.5-3.0 |
| Stage 4 | 15-30 | 3.0-6.0 |
| Stage 5 | 15未満 | 6.0以上~透析 |
| (ml/min/1.73m2) | (mg/dl) |
腎不全では、①食事管理、②降圧療法、③薬物療法、④アシドーシスの管理、⑤貧血の管理、⑥2次性副甲状腺機能亢進症の治療、⑦体重管理を含む生活管理が非常に大切です。
食事管理では、まず塩分の制限がもっとも大切です。塩分制限6-7g/日を行うことにより、腎臓への過剰な負担を減らすことができますし、塩分制限をしっかり行うことで尿蛋白を減少させることができます。腎臓は、体の中を常に一定のきれいな状態に保つための臓器ですから、腎機能が低下した状態では、塩分以外にも老廃物(蛋白質が代謝されたあとの産物)やカリウム、リン、過剰な水分などがたまってきます。よってこれらについても腎機能の程度に応じて制限が必要になってきます。
腎臓病の食事療法で注意したいことは、塩分他の食事内容を制限することでカロリー不足になりがちな点です。カロリー不足の状態では、生きていくために必要なエネルギーを体の中の脂肪分や蛋白質を燃やすことで作るようになります。そのために、カロリーが不足した状態では、どんどんやせていって栄養失調に傾きますから、糖分や脂分を上手に利用して十分カロリーを摂取することが大切です。
血圧管理は腎臓病の進行を遅らせるうえで最も大切なことの1つです。血圧を下げれば下げるほど腎機能悪化を遅らせることができることが明らかとなっています。無制限に下げるわけにはいきませんが、外来血圧で130/80mmHg未満、尿タンパクが1g/日以上ある人では125/75mmHg未満の血圧管理が推奨されています。現在では、降圧効果と腎保護効果の両方を併せ持つARB(アンギオテンシン受容体拮抗薬)やACE(アンギオテンシン変換酵素)阻害薬などが利用できますので、慢性腎臓病がある方の高血圧治療薬として上記薬剤が第一選択薬となっています。
その他、腎不全では血液が酸性に傾いたり(アシドーシス)、貧血が進行したり(腎性貧血)、腎臓が作るホルモンであるビタミンDが不足し副甲状腺ホルモン(iPTH: インタクトPTH)が大量に生成分泌される状態(副甲状腺機能亢進症)が認められます。これらを透析になる前の保存期腎不全の期間にしっかり管理することが必要で、重曹(アシドーシス改善)やビタミンD製剤(副甲状腺機能亢進症治療)、エリスロポイエチン製剤(腎性貧血の治療)などが必要に応じて使用されます。貧血はヘモグロビン濃度で10-12g/dl程度を維持できるように管理します。
体重管理も非常に大切です。腎臓は、本来、体の状態を一定に保つ働きを持っていますから、短期間で体重がふえたり減ったりした時には、腎臓に大きなトラブルが生じている可能性があります。いつも一定の体重であるかどうか、毎日体重測定をして安定した体重かどうかをチェックするとよいでしょう。
保存期の腎不全管理については、私たちの施設スタッフ(腎臓内科小林修三・大竹剛靖、糖尿病内分泌内科浜野久美子)で小林修三監修による「腎臓病を進めないために」という60ページの冊子にまとめて作成していますから、お読みになられるといいでしょう。
腎臓病を進めないために腎臓病を進めないために
急性腎不全では、腎不全の程度が高度な場合には、血液透析(hemodialysis: HD)を行う必要があります。他の臓器不全を合併し血圧などのバイタルサインが不安定な場合には、持続血液透析濾過療法(chronic hemodiafiltration: CHDF)を行うこともあります。これら血液浄化の管理は全身管理とともに当科で行っています。
慢性腎不全で、長期的に透析療法を維持していく場合には、血液透析あるいは腹膜透析(peritoneal dialysis: PD)のどちらかを選択します。2つの治療法の選択は医師ともよく検討したうえで、患者さんのライフスタイルなどを考慮のうえいずれかを選択します。当科ではPD療法の有用性を踏まえて、PD療法を積極的に勧めています(2010年6月で55名の維持PD患者さんがいます)。HDとPDに関する詳細は別に記載しますが、腹膜透析の導入法も当科で新たに作成し、推進してきたSPIED法(短期間でPDに関する勉強、導入を行う方法)を用いて行っています。PD診療は専門ナースが中心になり、栄養科、リハビリテーション科、ならびに医師が一体となって、チームでのPD医療を進めています。
血液透析(HD)の詳細はこちらから
腹膜透析(PD)の詳細はこちらから
血液透析
血液透析とは?
糖尿病や慢性腎炎などが原因で腎臓のはたらきが低下した時に、血液を体外へ取り出し、ダイアライザーという機械を使って、人工的に血液を綺麗にし、さらに体にたまった余分な水分を取り除く方法が、血液透析です。日本で2009年度末には約28万人の方が血液透析治療を受けられています。
血液透析のしくみ
血液透析の目的は血液中の老廃物(尿素窒素、クレアチニン、リンなど)を取り除くことと、余分な体液を取り除くことにあります。図1に示すしくみで血液をダイアライザーに送り込み、そこでダイライザーの膜を介して大量の透析液とふれあい、老廃物と水を除去します。ダイアライザーは糸のような細い管状の膜を約1万本束ねたもので、管の中を血液が、その周囲を透析液が流れます。膜には小さな穴があいており、余分な水分や老廃物が小さな穴を通して透析液側に移動して、血液を綺麗にしていきます。このため効率よく血液を取り出すことと、綺麗になった血液を体に返すことが必要となり、2本の針を血管に刺します。血液を多く取り出すために、動脈と静脈をつなぐ手術を行い、動脈の血液の一部が毛細血管を経ないで静脈を流れるようにして作った太い静脈を“シャント”と呼びます。そのシャント血管に針を穿刺して1分間あたり牛乳瓶1本分(200mL)の血液を取り出すようにします。
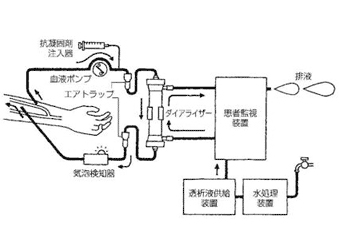
図1 血液透析のしくみ
(新しい透析治療のスタンダード:小林修三著 より引用)
血液透析の実際
週3回、1回だいたい4時間の治療を行います。治療の間はテレビを見たり、本を読んだり、眠ったりして過ごしていただきます。月に2回血液検査を行い、血液透析が適正になされているかをチェックします。
腎不全になると腎臓で作られるエリスロポエチンという造血ホルモンが減少して貧血になりますが、血液透析の終了間際にエリスロポエチンを注射で補うことができます。
国内には血液透析をできる施設が4,000以上あり、旅行に関してはあらかじめ旅行先の透析施設での治療を予約できれば、長期の旅行が可能です。また海外旅行も事前に透析施設の受け入れ先が決まれば可能です。
ただし、血液透析治療には基本的に決まった曜日・時間に来院していただく必要があり、時間の制約はあります。また、食事に関しては塩分の少ない食事にしていただく必要があります。
よりよい透析生活のために
長い期間にわたって元気に血液透析治療を受けていらっしゃる患者さんの診療を通じて、我々医療者はそのような皆さんに必ず認められる大きな特徴を知ることができます。それは、水分管理(体重管理)と塩分管理をしっかり行っているということです。透析間の体重増加も適切な範囲内で、透析中のトラブルもありません。
しっかりとした管理を行うことで、長く元気に過ごしていただけるように、我々湘南鎌倉総合病院透析センタースタッフは、「透析療法の実際~よりよい透析生活のために~」と題した冊子を作成しました。血液透析を始めていく方にはぜひお読みいただきたく思います。
透析療法の実際~よりよい透析生活のために~血液透析治療の医療費
1人の血液透析患者さんの医療費はだいたい年間500万-600万円です。しかし、加入中の健康保険(老人保健対象の方は老人保健)による医療費助成制度があり、自己負担額を月額1万円(高額所得者は2万円)にすることができます。
当院での血液透析治療
当院の血液透析ベッド数は43床あり、平成21年12月末で148名の維持血液透析患者さんの治療を行っています。その他、循環器科や外科などの他科に入院されている他院からの透析患者さんの治療を毎日約10~20名行っています。維持血液透析患者さんの平均年齢は68.5±11.7歳で、その中で65歳以上の方は65%、80歳以上の方は15%いらっしゃいます。平成22年9月1日からは、湘南鎌倉総合病院の新築移転に伴い、血液透析ベッド数を現在の43床から57床に増やし、今まで以上に多くの方によりよい血液透析治療を提供できるようになりました。2009年の1年間に当院で血液透析を新たに導入した患者さんは42名であり、平均年齢は69.7±12.8歳でした。
血液透析患者さんの合併症で多いものとしては、動脈硬化症による狭心症・心筋梗塞、脳梗塞・脳出血、下肢閉塞性動脈硬化症があげられますが、当院では積極的に超音波検査やCT検査を行い、早期に発見して予防的治療を行うようにしています。
血液透析治療の海外支援
アフリカ大陸の諸国では腎不全の患者さんがいても血液透析治療を行えないことが多いため、徳洲会ではそのような国々へ血液透析機器の寄贈を行っています。そのため現地から医師・看護師・臨床工学技士を招き、1ヶ月弱の滞在で血液透析治療の理論及び実際の治療に関する研修を行っています。その後、現地に当院腎臓内科医師・看護師・臨床工学技士が赴き、血液透析センターの立ち上げ・治療に参加協力しています。今までに当院ではモザンビーク共和国・ジブチ共和国・ルワンダ共和国・スワジランド王国・ネパール王国のグループの当院での透析研修を受け入れ、また逆にモザンビーク共和国・ジブチ共和国に透析スタッフが実際に出張して、それらの国での血液透析治療開始の指導と援助を行ないました。
腹膜透析
腹膜透析は、血液透析と並ぶ慢性腎不全の腎代替療法のひとつです。自分の腎臓では体内の老廃物や水分を体外に排泄する能力が低下したとき、腹壁に通した管(カテーテル)から1.5L~2L前後の透析液を出し入れし、体内の老廃物や水分を腹腔内に入れた透析液の中にこし出して除去する方法です。通常は1日3回~4回交換する方法(CAPD)と、夜間寝ているに間に自動的に機械で透析液を出し入れすることで透析を行い、日中は透析をしないか或いは1回程度の交換のみとする方法(APD、CCPD)があり、それぞれ個々の患者の病態に応じた治療法を選択してゆきます。
腹膜透析と血液透析にはそれぞれ長所・短所がありますが、腹膜透析の長所としては、
- 自宅で透析ができるため、血液透析のような週3回の通院は必要なく、月1、2回の通院で管理できる。
- ゆっくりお腹の中で透析するため、血液透析のような循環動態の急激な変化がなく、体への負担が少ない。
- 血液透析のような毎回の透析針の穿刺がなく、痛みから解放される。
- 血液透析に比較して残存腎機能が保たれる(尿量が腹膜透析開始後も長い間保たれる)
などがあります。このように利点の多い腹膜透析ですが、日本の中では透析患者全体のなかで腹膜透析を施行している患者の割合は4%にも満たないのが現状です。
その理由としては、腎代替療法を選択するにあたって、医療者側から腹膜透析に関する十分な情報提供がなされておらず、また腎臓内科医ですら腹膜透析療法についての知識・技能が十分でなかったり、病院内で腹膜透析医療を行う体制を積極的に整える熱意に欠けていることなどがあると思われます。
当院では1999年10月より腹膜透析を開始して以来、導入患者は100名を超え、現在でも50~60名ほどの腹膜透析患者の診療を行っていますが、この10年間の診療で腹膜透析患者と血液透析患者の生命予後に差がなく、腹膜透析は血液透析と十分対等な治療法であることが分かり、当科では腹膜透析の推進・発展に積極的に取り組んでいます。
腹膜透析を開始するにあたっては、腹膜透析用のカテーテルを腹壁に通して植え込む手術が必要ですが、当院ではSPIED法という方法を用い、計画的な腹膜透析導入のシステムを作っています。まず日帰り手術あるいは1泊入院でカテーテルを植え込む手術を行い、その後は自宅で待機しカテーテル挿入部の組織が安定するのを待ちます(図1)。そして1週間ほど経過した後に再入院していただき、1週間ほどのプログラムで腹膜透析の導入を行い、ご本人や家族に腹膜透析の原理や手技を習得していただきます。
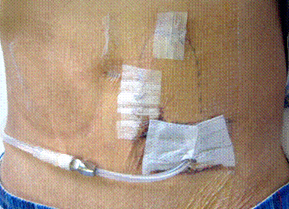
図1. 左下腹部より腹膜透析用カテーテルが挿入されている。手術当日。
また当院では、腹膜透析を導入した後の外来診療体制や定期検査にも力をいれて取り組んでいます。
外来ではまず始めに、管理栄養士と腹膜透析専門看護師(図2)が30分ほどかけて問診し、持参した食事調査表をもとにした栄養指導を行い、生活全般に関する問診表や透析管理手帳をもとにして、腹膜透析治療方法の確認や生活指導、出口部の状態観察などを行います。その後、理学療法士により運動療法や生活指導を行ったあと、医師が最終的に診察します。
このように医師と看護師のみでなく、multidisciplinary team approach(多くの専門職種が携わるチームアプローチ)で腹膜透析の医学的な管理だけでなく、生活全般の指導ができるようチーム医療体制を作っています。

図2. 腹膜透析担当看護師①
左から松井、荒瀬
図2. 腹膜透析担当看護師②
左上から池田、佐藤、左下から中川、野澤
定期検査に関しては、腹膜透析が腎臓の病気ではありますが、腎臓病は全身の血管病の一つでもあり、また透析患者の死亡原因の一位は心血管疾患(心不全や心筋梗塞、脳卒中、末梢動脈疾患など)でもあることから、当院では年1回の検診として腹膜機能検査や透析効率の評価とともに、頚動脈エコーや心エコー、下肢血流検査など各種画像検査を行い、合併症の早期発見に取り組んでいます。
以上より、当科は腹膜透析の導入から外来体制、定期検査にいたるまで腹膜透析療法の推進、発展に努めているほか、患者会へのサポート(勉強会での講演、患者会旅行への同行(図3)など)を通じ、腹膜透析患者がよりよい生活環境を築けるように、努めています。

図3. CAPD患者会の旅行での集合写真
腎動脈狭窄症
腎動脈の狭窄は、若年層では若年性高血圧の原因となり、また中年期以降では高血圧を呈する以外に腎機能低下をきたすことが問題です。
当院での過去3年間での腎動脈狭窄症78症例(98本)の検討では、高齢者の腎動脈狭窄がほとんどで、また蛋白尿や血尿がないにも関わらず腎機能低下がある患者さんが全体の70%を占めています。腎動脈は左右で2本ありますが、片側の狭窄の場合と両側の腎動脈の狭窄の場合の2通りあります。
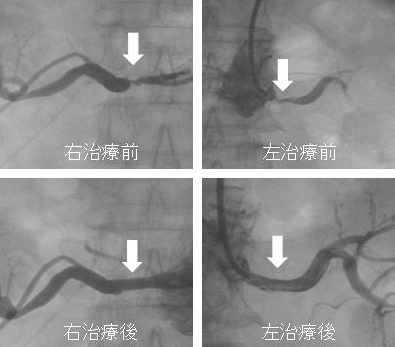
腎動脈狭窄症では、腎血管性高血圧、体液過剰、腎機能低下などが認められます。狭窄した腎動脈が閉塞に至ると、その側の腎血流は途絶えますから1側の腎機能は廃絶しますので、大きな問題になります。腎動脈狭窄症は、高度狭窄をカテーテル治療により解除できれば、その後の腎臓機能の保持が期待できる疾患です。当院では循環器科医師の協力のもとに、腎動脈狭窄症のカテーテル治療を行っています。
腎動脈狭窄症は、医師がその疾患の可能性を念頭に精査して初めてわかる疾患です。専門でない医師や経験の浅い医師では見逃される可能性があります。当科では、すべての腎臓内科スタッフが同じレベルで、「見逃されやすい腎機能低下の原因」としての腎動脈狭窄症を積極的に診断できるように努めています。腎動脈狭窄症の多くは動脈硬化に伴うもので、この意味では、腎動脈狭窄症は診療パンフレットのC.血管疾患(全身性動脈硬化関連疾患)の範疇にも含まれます。
腎動脈狭窄のCT画像
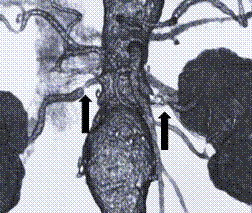
両側腎動脈狭窄症
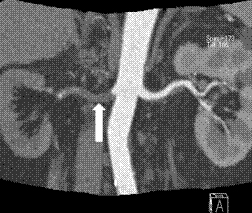
右腎動脈閉塞
両側腎動脈狭窄の血管内治療前後
免疫疾患
腎臓疾患と免疫疾患は密接に関連しています。全身性エリテマトーデス、関節リウマチ、シェーグレン症候群などの多くの膠原病は、疾患の経過中に、或いは腎臓自身が疾患発症の臓器として、尿異常(蛋白尿、血尿)や腎機能低下などを呈します。また、原発性腎疾患においても免疫異常を伴うことが多く見られます。このため、当科では各種膠原病診療ならびに免疫異常を合併するあらゆる腎臓病の診療を積極的に行っています。
「免疫」とは、体の外から体の中に入ってくる異物(細菌やウイルスなど)に対して、白血球などの細胞や「抗体」といわれるタンパク質の一種が、異物を攻撃し排除しようとする生理的な反応です。しかし、通常ならば自分の体ではない、異物に対してのみに反応する抗体が、自分の体自身を攻撃するような性質をもつようになり(自己抗体)、これが全身の諸臓器に障害をもたらす病気が自己免疫疾患といわれるものです。
たくさんある全身臓器のなかでも、特に腎臓は障害を受けやすい臓器で、B型肝炎やC型肝炎などのウイルスが原因であったり、または風邪をひいたことがきっかけで産生された抗体が、腎臓の中の糸球体と呼ばれる構造物に沈着してネフローゼ症候群を引き起こしたり、腎機能が低下する場合などがあります。
また腎臓だけでなく他の臓器にも障害を起こす免疫疾患も数多くあり、全身性エリテマトーデスや関節リウマチ、強皮症、シェーグレン症候群(図1、図2)などの多くの免疫疾患が、病初期から或いは経過中に腎臓に障害を引き起こし、尿異常(蛋白尿、血尿)や腎機能低下などを呈する場合があります。つまり、腎臓疾患と免疫疾患(あるいは膠原病)は非常に関連の深い疾患で合併することが多く、当科では、腎臓の異常に膠原病・免疫疾患が関連しているかかどうか、積極的に検査・診断を行っています。
腎臓疾患と免疫疾患には他にも関連する点がありますが、それは治療法として副腎皮質ステロイドや免疫抑制剤を用いることです。近年、免疫抑制剤の開発が目覚しく、免疫疾患・膠原病の治療も大きく進歩しており、それにより免疫疾患の病気の予後もだいぶ良くなってきています。また、腎疾患の治療でも副腎皮質ステロイドや免疫抑制剤を組み合わせることにより、治療効果が上がってきています。
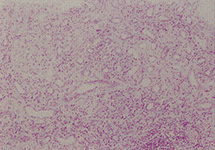
図1. シェーグレン症候群の腎組織像
(腎間質に炎症細胞の浸潤が著明)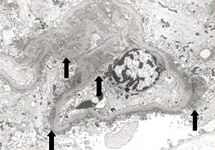
図2. ループス腎炎で見られた免疫複合体の
糸球体への広範な沈着写真(矢印)
また、先ほど述べましたように、自己免疫疾患では異常な免疫反応が生じ、血液中に自己抗体や異常な免疫細胞などが存在することで多臓器に障害を起こすことが分かっています。これを血液浄化療法という、いわば血液透析のように一旦体内から血液を取り出し、異常な蛋白(自己抗体)や免疫細胞を除去して、きれいになった血液を再度体内に戻す治療法が、重篤な免疫疾患の急性期治療として有用なことが分かっています。当科はもともと血液透析患者の治療に携っており、透析療法に熟練したスタッフとともに診療に当たっているので、このような血液浄化療法を早い段階で積極的に行い、治療効果を高めています。
例えば、潰瘍性大腸炎という大腸の炎症性疾患では、炎症細胞である白血球や白血球の一種である顆粒球が腸の炎症に対して悪さをすることが分かっており、これを除去することで炎症をおさえる「白血球除去療法」(あるいは「顆粒球除去療法」)が重症の潰瘍性大腸炎に対して効果があるといわれています。また、全身性エリテマトーデス(SLE)に対しては、副腎皮質ステロイドや免疫抑制剤が中心的な治療方法ですが、疾患の活動性がより高いときには、その原因となっている血中の自己抗体をいち早く除去するために、血漿交換療法(血液中の血漿成分を取り除き、献血で得られた血漿と交換する)や免疫吸着療法(自己抗体のみを選択的に吸着する膜の中を血液と流すことによって自己抗体を除去する)を行い、劇的に回復することもあります。
このように当科は、腎臓という臓器を窓口として、免疫疾患の検査・評価から、血液浄化療法を含めた治療に至るまで幅広く取り扱っており、免疫疾患の早期診断・治療に努めています。

図3. 免疫吸着など特殊血液浄化療法に使用する機器
常染色体優性多発性のう胞腎(ADPKD)
両側の腎臓に多数ののう胞(水分のたまった袋)ができ、年齢と共に腎臓が大きくなり、腎機能が徐々に低下する疾患です。多くは遺伝でおこり、遺伝性疾患の中では頻度が高く、透析導入となる事も多い疾患です。
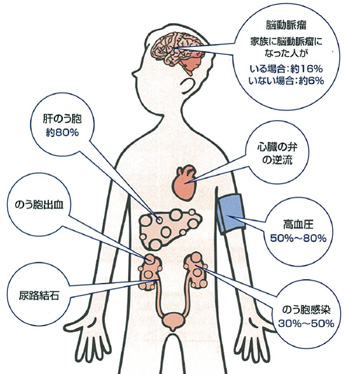
患者さんによって症状は異なりますが、主な合併症は高血圧や脳動脈瘤などがあり、肝臓に嚢胞ができることもあります。
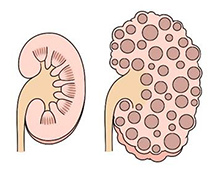
正常な腎臓(左)→大きくなった腎臓(右)
「のう胞腎外来」のお知らせ
毎週火曜日、「のう胞腎外来」として専門診療を行っています。ADPKDに関する最新の知見を踏まえ、スタッフ一同で診療を行っています。これまでADPKDの治療薬はありませんでしたが、初の治療薬トルバプタン(サムスカ)が世界に先駆けて使用可能になりました。また、2015年1月より難病医療費助成制度の対象疾患となり、医療費の助成を受けられるようになっています。
病気の事を理解して、どのような症状があるのか、その症状や腎機能が悪くならないように、食事や日常生活のことなど、お気軽に担当医師にご相談ください。

血管疾患(全身の動脈硬化関連疾患)
腎疾患は、それ自体が全身の動脈硬化疾患の危険因子となることがわかってきました。このため、腎疾患を有する患者さんは腎機能低下から腎不全・透析に至る可能性以外に、腎疾患の経過中に腎臓以外の心筋梗塞・狭心症などの心臓のトラブル、あるいは脳卒中(脳出血、脳梗塞を含む)や下肢末梢動脈疾患を合併する可能性があり、これら合併症のために生活の質を大きく損なうことにもなりかねません。
当科では、腎疾患のみを対象とするのではなく、腎疾患に高率に合併するこれら全身の動脈硬化疾患の予防や早期発見・早期治療に力を注いでいます。
虚血性心疾患(狭心症、心筋梗塞)の詳細はこちらから
脳卒中(脳出血、脳梗塞) 大脳高次機能評価(認知機能)の詳細はこちらから
虚血性心疾患(狭心症、心筋梗塞)
我々の施設の検討で、腎疾患の患者さんは、心臓病の症状のあるなしに関わらず、腎不全から透析を開始する時期になると、約50%の方に心臓を栄養する冠動脈の狭窄が認められることが明らかになりました。糖尿病由来の慢性腎不全から透析に至った場合には、透析導入期に約80%の方に冠動脈狭窄が認められます。
また、冠動脈の動脈硬化には、2つのタイプがあり、血管の内腔が狭くなる冠動脈狭窄症と、血管の壁が石灰化して硬化する冠動脈石灰化症もあります。冠動脈の石灰化は、糸球体濾過値(GFR)が60ml/min/1.73mを下回る(すなわちCKD stage 3)状態となると高率に認められます。
冠動脈石灰化は、高度になるとそれ自体が冠動脈イベント(狭心症や心筋梗塞)の危険因子となりますから、早期の評価と石灰化進展を予防する対策が必要になります。
当院では、64列MDCT(2010年9月からは320列MDCTを導入します)を用いた冠動脈狭窄や石灰化の評価が可能で、さらに病変が明らかな場合には循環器科と連携して治療を行い、心血管イベントを未然に防ぐ努力をしています。
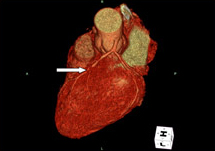
64列MDCTによる冠動脈3DCT画像
左前下行枝の狭窄所見(矢印)
脳卒中(脳出血、脳梗塞)、大脳高次機能評価(認知機能)
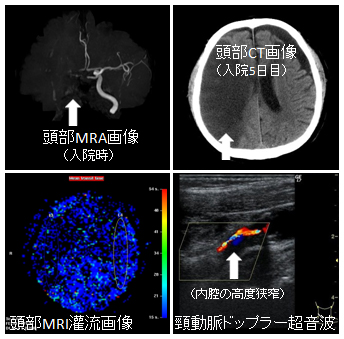
脳卒中も虚血性心疾患と同様に、腎疾患を有する患者さんには大きな合併症となります。いったん発症すると、半身麻痺や摂食障害、意識障害など大きな障害を残す可能性もあります。当科では、腎疾患や高血圧、糖尿病を有する患者さんに頸動脈エコー検査をお勧めし、定期的に頸動脈内膜中膜厚(IMT)やプラーク(動脈壁に生じる脂質や細胞成分を中心とした構造物で血管狭窄の原因となる)の評価を行っています。頸動脈に不安定プラークや高度狭窄を認める場合には、プラーク退縮を目的とした薬物療法や、必要な場合には脳卒中科や脳神経外科に依頼して血管内治療、内膜切除術を行なっていただいています。
脳血管障害は、大きな病変では麻痺などの重篤な後遺症を認めることもありますが、明らかな症状のでないラクナ梗塞(ラクナとは水たまりのこと。小さな梗塞を意味します)は、腎機能低下とともにその頻度が増し、クレアチニンクリアランス40ml/min/1.73m2未満の方では、MRIで80%以上の方に合併することも明らかになっています。細い血管の閉塞による脳血管病変(ラクナ梗塞)は、透析導入となる前から認められますから、動脈硬化を意識した腎臓病管理が大切です。当腎臓内科では、腎疾患治療/管理と同時に、これら動脈硬化合併症の早期発見や予防にも努力しています。
また、腎疾患患者さんの高齢化に伴い、最近では特に認知機能の低下が注目されるようになってきました。当科では、頭部MRI、経頭蓋エコー、認知機能検査(mini mental state examination: MMSE)などを用いて、腎疾患患者さんの認知機能障害や脳の形態的問題についても積極的に取り組んでいます。
脳梗塞の診断法







